- Quels sont les 9 marqueurs du vieillissement et l’effet de l’activité physique ?
- Quelles sont les 8 hypothèses de déficiences primaires de la personne âgée ?
- Quel raisonnement avoir pour confirmer / infirmer une hypothèse ?
- Pouvez-vous construire et justifier le diagramme de radar des hypothèses de déficiences primaires en gériatrie ? (1er CM +ED)
- Quels sont les critères de jugements, de suivi et d’arrêt pour développer les capacités physiques d’une personne âgée ? CM2
- Pouvez-vous construire et expliquer le tableau du raisonnement clinique en gériatrie ? CM2
- Pouvez-vous construire un programme de soin d’un patient âgé ? CM2/TD
Définition
La gérontologie (du grec ancien γέρων / gérôn « vieillard » et λογία / logía « étude ») est un champ d’étude qui porte sur le vieillissement, ses conséquences et son implication au sens le plus large : biologie et physiologie des organismes vivants, psychologie, médecine, santé publique, économie, société, démographie, anthropologie, sociologie et plus généralement la plupart des sciences humaines. Elle est donc un point de rencontre de multiples disciplines. La gériatrie est une composante du champ de la gérontologie qui s’intéresse plus spécifiquement aux conséquences du vieillissement sur la santé humaine et aux maladies des personnes âgées. Elle aborde la santé des personnes âgées dans le cadre de cette vision globale (Wikipédia)
Les 9 marqueurs du vieillissement
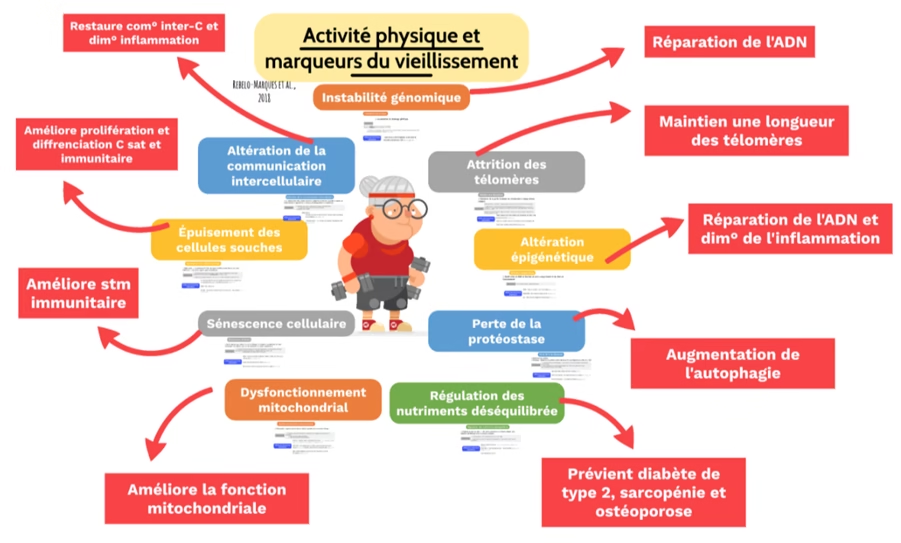
L’instabilité génomique
- A chaque division cellulaire, erreur de réplication de l’ADN entraînant une accumulation de dommages génétique
- Diminution des capacités anaboliques favorisant le catabolisme
- L’exercice physique permet le maintien de la stabilité génomique en développant des mécanisme de réparation de l’ADN
Usure des télomères
- Les télomères maintiennent l’intégrité génomique et le bon fonctionnement des cellules
- L’exercice physique permet le changement d’activité des télomérase entraînant une réduction de l’inflammation, du stress oxydatif, une meilleure réparation de l’ADN, stimule le pool de cellules satellites et maintien la longueur des télomères
Altération épigénétique
- Modification de l’ADN en fonction de notre comportement et des états de notre environnement
- Activité physique stabilise les télomères, influence positivement le vieillissement (même en une seule séance)
Perte de la protéostase
- Diminution de l’autophagie entraînant une accumulation de protéines endommagées
- Effets délétères sur le vieillissement
- L’exercice physique favorise l’autophagie cérébrale, musculaire et cardiaque
- Un niveau élevé d’autophagie est lié à une longévité exceptionnelle
Régulation ds nutriments déséquilibrés
- Somatopause entraîne la réduction progressive des la GH avec l’âge
- Exercice physique utilise le glucose de manière efficace (prévient diabète), stimule la croissance musculaire (prévient la sarcopénie) et prévient l’ostéoporose
Dysfonction mitochondriale
- Altération des mitochondries qui réduit leur intégrité et incapacité à se renouveler, entraînant une augmentation des dommages cellulaires et des réactions inflammatoires
- L’activité physique maintient un pool de mitochondries fonctionnelles
- L’AP en résistance diminue les dommages oxydatifs en stimulant leurs défenses antioxydantes
Sénescence cellulaire
- Arrêt stable du cycle cellulaire pour empêcher la prolifération de cellules endommagées et les éliminer grâce au système immunitaire. Lorsque les tissus perdent leur capacité régénératrice, la sénescence cellulaire peut devenir nuisible et accélérer le vieillissement
- L’activité physique en aéobie favorise la sécrétion de substance anti-tumorales et renforce l’activité des cellules tueuses naturelles
Epuisement des cellules souches
- Entraîne la diminution de la capacité régénératrice des tissus et de la production de cellules immunitaires, et le déclin de cellules satellites
- Accélération du vieillissement (2 ans de douleurs chroniques = 8-15 ans de veillissement)
- Activité physique en aérobie augmente le pool de cellules satellites entrainant la diminution de la sarcopénie
Altération de la communication inter/intracellulaire
Activité physique en aérobie chronique restaure la communication interccellulaire en réduisant les radicaux libres mitochondriaux
La sécrétion de myokines entraîne la hausse des protéines, GH, cytokine anti-inflammatoire pendant et après l’exercice
Le travail en aérobie en résistance
- Vieillissement = risque cardio-vasculaire, sarcopénie et fragilité du système musculo-squelettique
- Aérobie = vascularisation et perfusion des tissus
- Résistance = mécano-transduction et hormone anabolique
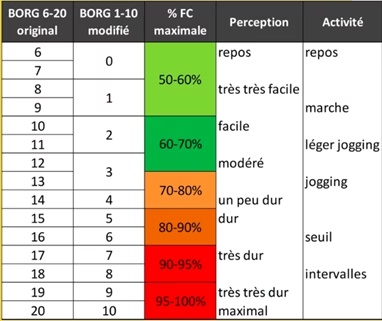
Evaluation de l’aérobie
- Être entre SV1 (pouvoir parler pendant l’effort) et SV2 : difficulté à parler mais peut encore faire des phrases (sinon on est en surcharge)
- Fréquence cardiaque : 70-80% FCmax théorique (220 – âge)
- Echelle de Borg 10 à 14 = effort un peu facile à un peu difficile
- Saturation augmente à l’effort (différent de BPCO)
- Sudation
=> Faire aérobie (35mn minimum à 70% de FCmax) avec résistance
Evaluation de la résistance
- Viser 15 à 25 RM pour la personne âgée pour l’hypertrophie musculaire. (rappel pour le sujet non-âgé : 1 à 4RM pour la force, 8 à 12RM pour force et hypertrophie, et 15 à 30RM pour hypertrophie)
- Pas d’excentrique overload (mais excentrique reste recommandé) car les capacités de remodelage sont diminuées chez la PA
- Ne pas chercher l’échec musculaire (sujet fragile)
Prescription
Pour chaque groupe musculaire à travailler (fonctionnel ou chaîne muscu)
- RM25
- Série 3-8 séries
- Repos : 1min30 – 2min 30
2 à 3 séances/semaines avec récup 48-72h
Rééducation en gériatrie
Pourquoi évaluer
- Préconiser une intervention : rechercher la cause, poser des hypothèses. Ne pas faire une batterie de tests mais suivre le raisonnement bayésien
- Suivi du patient à visée de transmission
- Dépister : faire un pronostic, notions de fragilité, de risque
- Souvent patient polypathologique : on doit trouver la déficience la plus impactante pour être efficace
Diagnostic
Anamnèse
- Faire en sorte que le patient exprime une incapacité
- Identifier le marqueur général de l’incapacité (ex : conduire, aller au marché, etc)
Syndrome post chute
- La patiente exprime la peur
- En position assise : posture en forte rétropulsion
- En position debout : posture en antépulsion pour être le plus proche possible du sol
Notion de handicap
CIF
Cette classification permet d’organiser les pensées, d’identifier que la plus grande restriction de participation de la personne âgée est la perte d’autonomie liée à un mouvement qu’elle ne peut plus faire pour des raisons mécaniques ou cognitives, ce qui permet de commencer un raisonnement clinique.
L’autonomie d’une PA est délicate car ils réagissent plus difficilement aux stress. On parle de stress dans le niveau « modification de l’environnement », et pas stress émotionnel courant

Quelques tests
- Tinetti
- Unipodal : <10s : risque de chute ; <5s : fort risque de chute
- TUG
- Assis-debout 30s/1mn
- Mini GDS
- MMSE
- WBLT : lien de corrélation et de causalité avec l’équilibre dynamique (la marche)
- Nombre de chute au cours des 6/12 derniers mois et gestion de la chute (relevé aidé, solitude, temps au sol)
- Berg Balance Scale
- Mini-Bestest
- Test de force : exemple du triceps corréler à l’équilibre statique debout/unipodal
Facteurs de l’autonomie
7 facteurs qui s’organisent autour de capacités physiques et cognitives
- Force
- Equilibre
- Cognitif
- Souplesse
- Coordination
- Endurance
- Confiance en soi
Les 8 hypothèses de déficiences primaires
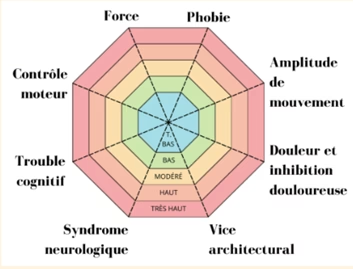
Elles permettent de représenter les causes de la diminution de l’autonomie
| Les déficits | Les tests | Rééducation |
| Déficit de force | Testing, dynamomètre, RM 8-10 | Renforcement, supplémentation en protéine, récupération en 48-72h |
| Déficit d’amplitude articulaire RoM | Recherche d’amplitude, type d’arrêt | |
| Peur et phobie : espaces ant, lat | Exposition à l’élément phobique avec dissociation | Thérapie cognitivo-comportemental et émotionnelle (Cognitivo : ce que je crois / Emotionnel : ce que je ressens / comportement : ce que je fais) Mettre des mots sur des ressentis et faire le lien avec des pensées et un comportement Exposition à l’élément phobique et variations symptomatiques |
| Douleur et inhibition douloureuse (diminution du message moteur à cause d’une stimulation douloureuse, consciente ou inconsciente ) | Variation des contraintes, structure par structure | Nociceptif et neurogène périphérique : pronostic prévisible Nociplastique : biopsychosocial, hand off, aérobie Chargeabilité selon sévérité/irritabilité |
| Vice architectural (mécanique +) : Différence de longueur du MI, PTH, déviat°, … | Mesure centimétrique, goniométrique | Correction / compensation du vice |
| Contrôle moteur : qté d’activation motrice ou d’info envoyées par le cerveau pour réaliser le mouvement | Dissociation des mouvements | Étape d’apprentissage du CM : Conscientisation -> Dissociation -> Réintégration et développement des compétences de manière dissocié -> Réalisation du mouvement de manière consciente -> Réalisation du mouvement de manière inconsciente Rééduquer le geste dans la fonction : – APA et dynamique – Facilitation du geste par le guidage des mains Répétition +++ Intensité Visuo ou pododépendance ? Lutter ou encourager la compensation ? |
| Troubles cognitifs : qté de mouvement activée par le cerveau pour réaliser un mouvement fonctionnel | Examen des troubles cognitifs | Idéation/planification/programmation/exécution |
| Sd neurologique : pyramidal, extra pyramidal, cérébelleux… | Recherche des signes spécifiques au syndrome et confirmation médicale | Application des concepts de neuro |
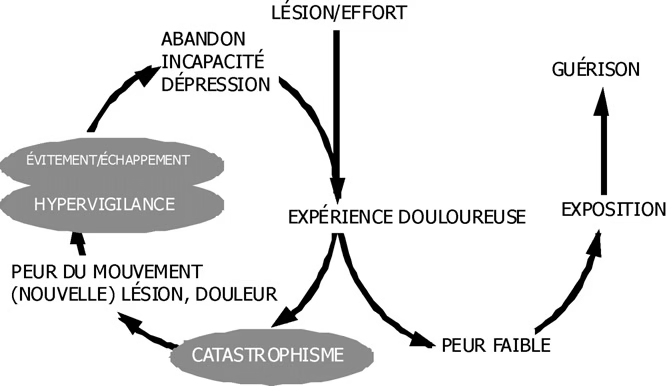
Modèle cognitivo-comportemental de la peur liée à la douleur
Analyse du mouvement
- Etape 1 – Questionner sur le handicap, sur le déficit fonctionnel. On peut également lui demander comment la personne fait dans la vie quotidienne
- Etape 2 – Analyse du mouvement qui entraîne la restriction sociale. Démonstration du mouvement par le patient, puis d’une sous modalité du mouvement
- Etape 3 – Corriger le patient sans poser d’hypothèse unique. Ne faire varier qu’un seul paramètre à la fois pour une même hypothèse. Exemple d’une difficulté de lever de chaise : est-ce du à un manque de force, une phobie ou un défaut de planification du mouvement ? Il faut être spécifique pour être efficace.
Analyse fonctionnelle
Modèle SECCA
- Situations qui posent problème
- Emotions (réactions émotionnelles)
- Cognitions
- Comportements avec les conséquences, les facteurs de renforcement
- Anticipation : croyances de base qui se développent
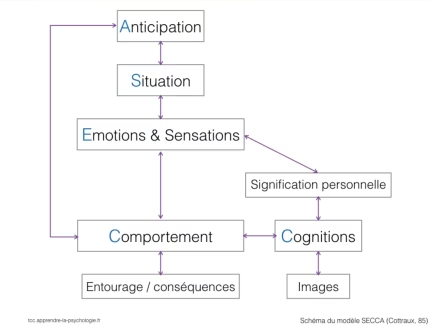
Conclusion d’une AF
| Conclusion | Programme |
| Somatique : douleur nociplastique | Psychoéducation : informer/éduquer/rasssurer |
| Cognitif : distorsions cognitives sur l’avenir fonctionnel et sur le diagnostic | Epreuve de réalité des cognition : voir ses pensées avec une méta-cognition |
| Emotion : kinésiophobie, trouble anxieux (HAD>9) | Ré-équilibrer la balance sympathique/parasympathique Gestion des émotions/respiration/cohérence cardiaque |
| Comportement : peur-évitement/déconditionnement | Exposition graduelle uniquement sur patient préparé (imagination puis in vivo) |
La chute de la personne âgée
Epidémiologie
- 450 000 personnes > 65 ans /an => 9000 décès par an
- Etiologie principale pour les > 70 ans et plus : immobilisation prolongée après la chute
- 14% des patients âgés de 65 ans ou plus sont hospitalisés pour une blessure provoquée par une chute, présentaient une rhabdomyolyse
Signes de gravité d’une chute au sol
- Traumatismes physiques modérés et sévères
- Impossibilité de se relever du sol avec séjour au sol >1h (forte augmentation de risque d’institutionnalisation)
- Conséquences potentielles : hypothermie, escarres, pneumopathies d’inhalation, déshydratation
- Syndrome post-chute en aigue ou désadaptation psychomotrice en chronique – Si la PA est resté au sol → penser à la rhabdomyolyse
Cas clinique
Patiente de 74 ans, chute à domicile, est restée au sol pendant 3h30. En lien avec le temps passé au sol, on fait des exercices au sol. En cas de chute, la patiente a peur de ne pas réussir à se lever : la peur est la principale hypothèse.
Traitement :
- Travail de la descente au sol
- Travail de force en aérobie au sol
- Exposition graduelle au sol
Conséquences de la chute
Syndrome post chute (conséquence aiguë)
Ensemble de manifestations physiques, psychologiques et comportementales qui peuvent survenir chez une personne, généralement âgée, après une chute.
Symptômes
- Faiblesse musculaire généralisée
- Rétropulsion à la station assise
- Antépulsion à la station debout
- Peur de retomber→ perte d’autonomie
- Lenteur dans les mouvements
Spirale de déconditionnement
Ces symptômes, souvent combinés, entraînent une spirale de déconditionnement : peur de bouger → réduction de l’activité → affaiblissement physique → risque accru de chute → aggravation du syndrome.
Comportement
- Assis : forte rétropulsion, Peur (regard le + loin possible du sol)
- Debout : forte antépulsion pour être au + proche du sol. Une nouvelle verticalité se met en place, modifiant les schémas neuronaux. Cela explique la forte appréhension à se redresser (comme si on marchait penchés en arrière)
⇒ Il faut les réhabituer à aller vers l’avant, explorer l’espace antérieur
Désadaptation psychomotrice (conséquence chronique)
Trouble caractérisé par une perturbation des fonctions motrices, psychologiques et comportementales, généralement observée chez les personnes âgées après un événement stressant comme une chute, une maladie ou une hospitalisation.
Complication fonctionnelle des chutes à l’origine d’une incapacité motrice, psychologique et/ou cognitive totale ou partielle , caractérisée par une hypertonie oppositionnelle ou extrapyramidale, une rétropulsion et une phobie de la station debout.
Evaluer la peur de tomber : FES-I (Falls Efficacy Scale International)
Test-retest
| Marqueur général (plainte fonctionnelle du patient). Ex : chute | Marqueur spécifique (cause de la perte de fonction). Ex : déficit force MF | Raisonnement et rééducation |
| S’améliore | S’améliore | Bon raisonnement et bonne rééducation. Renforce le raisonnement et le lien causal |
| Stagne ou empire | S’améliore | Bonne rééducation mais mauvais raisonnement |
| S’améliore | Stagne ou empire | Mauvaise rééducation et mauvais raisonnement. L’amélioration est due à un autre paramètre, la rééducation n’a pas été spécifique. |
| Stagne ou empire | Stagne ou empire | Mauvaises rééducation et mauvais raisonnement. Renforce le lien et le raisonnement mais il faut changer de rééducation. Attention à la charge (QSM) |
| Pas de variation | Pas de variation | En théorie, pas de conclusion mais il faut quand même changer de rééducation |
Cas clinique
Diagramme radar : plus on est dans le rouge, plus c’est un élément à travailler

Cas 1 : femme de 75 qui a chuté au sol, c’est la 3e fois en 1 an mais cette fois elle n’a pas pu se RDS. Passage aux urgences, hospitalisée, SSR.
Plus difficile pour elle de sortir, ne se sent pas à l’aise, porte lourde difficile à passer.
Sort de – en -, donc veut – sortir etc
Marqueur général (fonctionnel) : difficultés à marcher (ex : sortir faire ses courses) => elle sort moins et elle chute
Diagramme radar :
- Phobie : anamnèse (peur de sortir), chutes (et difficulté à se relever du sol) visible quand elle se lève + patiente semble très concentrée quand elle marche
- Neuro : tremblements de la main droite, pas de dissociation des ceintures, perte ballant des bras, Difficulté passage de porte (anamnèse), freezing, hypométrie (petit pas)
- Force : assis debout coûteux, chutes à répétition, rhabdomyolyse (fonte musculaire en restant au sol), verrouillage du genou insuffisant, force du moyen fessier, se laisse tomber sur la chaise, différence MI droit et gauche , petit pas
- Douleur : esquive du pas à droite
- Contrôle moteur : difficulté passage de porte
- ROM : Petit pas
Tests pour confirmer/infirmer hypothèses
Force : Single leg heel raise test, dynamo
Syndrome neuro :
- Manoeuvre de Froment
- Test écriture (spiralographie, phrase 30 mots)
- Test adiadococinésie (marionnettes)
- Indiçage à la marche pour voir si ça améliore : avec et sans indiçage visuel et auditif
- La manifestation des signes de la triade parkinsonienne est unilatérale ou asymétrique. L’asymétrie persiste tout au long de la maladie
⇒ En parler au médecin pour investigation médicale !
En attendant, on peut prendre :
- des marqueurs (TUG, TDM10…)
- faire de l’exo au sol
- RDS
- exos de renfo
exos de contrôle moteur